Juvenile Rheumatoid Arthritis Rematik Pada Anak (Referat Bagian I)
Referat penyakit juvenile rheumatoid arthritis rematik pada anak (JRA) - Tulisan berupa referat tentang penyakit peradangan sendi yang bersifat kronis pada anak-anak yang disebabkan oleh sistem imunitas tubuhnya. Yuk kita baca dengan seksama.
Lihat kode BPJS Kesehatan penyakit ini
👉 juvenile rheumatoid arthritis icd 10 code (nomor 127)
Penyakit Juvenile Rheumatoid Arthritis Rematik Pada Anak
BAB IPENDAHULUAN
1.1 Latar Belakang
Juvenile Rheumatoid Arthritis adalah penyakit kronis yang merusak dan menghancurkan sendi-sendi tubuh. Kerusakan disebabkan oleh peradangan yang merupakan respon normal dari sistem kekebalan tubuh. Peradangan pada sendi menyebabkan nyeri, kekakuan, dan bengkak serta gejala lainnya. Selain itu, peradangan sering mempengaruhi organ lain dari sistem tubuh. Jika peradangan tidak dihambat atau dihentikan, akhirnya akan menghancurkan sendi yang terkena dan jaringan lainnya.(1)
Insiden JRA diperkirakan 2 - 20 kasus per 100.000 anak dengan prevalensi 16 - 150 kasus per 100.000 anak di seluruh dunia. Juvenile Rheumatoid Arthritis (JRA) biasanya muncul sebelum usia 16 tahun. Namun onset penyakit juga dapat terjadi lebih awal, dengan frekuensi tertinggi antara usia 1-3 tahun. Perempuan lebih sering terkena dari pada laki-laki.(2),(3)
Tipe JRA yang paling umum pada anak usia kurang dari 8 tahun adalah pausiartikular. Tipe ini hanya mempengaruhi beberapa sendi, yakni kurang dari lima sendi seperti sendi bahu, siku, pinggul, dan lutut. Gejala lain yang dapat timbul adalah demam tinggi, ruam pada kulit, dan masalah lain yang disebabkan oleh peradangan pada organ dalam seperti jantung, limpa, hati, dan saluran pencernaan. Tipe ini merupakan 30% dari seluruh kasus JRA.(1)
Anak dengan JRA mungkin menderita komplikasi spesifik dari setiap jenis JRA. Komplikasi yang paling sering berhubungan dengan efek samping dari obat, terutama obat anti-inflamasi non-steroid (OAINS), seperti ibuprofen. Bila sering digunakan, obat ini dapat menyebabkan iritasi, rasa nyeri, dan pendarahan di lambung dan usus bagian atas. Obat-obat tersebut juga dapat menyebabkan kerusakan pada hati dan ginjal yang sering tidak bergejala sampai tahap yang sangat parah. Selain itu, pertumbuhan anak bisa terganggu yang menyebabkan anak gagal tumbuh. (1),(2),(3)
Angka kematian pada penderita JRA sedikit lebih tinggi dari pada anak normal. Angka kematian tertinggi terjadi pada JRA sistemik. Juvenile Rheumatoid Arthritis (JRA) juga dapat berkembang menjadi penyakit lain, seperti Systemic Lupus Erythematosus (SLE) atau skleroderma, yang memiliki angka kematian yang lebih tinggi daripada JRA pausiartikular atau poliartikular.(1)
1.2 Batasan Masalah
Referat ini membahas tentang Juvenil Rheumatoid Arthritis (JRA) mulai dari definisi sampai prognosis.
1.3 Tujuan Penulisan
Penulisan referat ini bertujuan untuk mengetahui dan memahami tentang penyakit JRA sehingga mampu menegakkan diagnosis pasien dengan JRA.
1.4 Metode Penulisan
Metode penulisan referat ini merujuk ke berbagai literatur.
BAB II
TINJAUAN PUSTAKA
2.1 Definisi (Juvenile Rheumatoid Arthritis Definition)
Juvenile Rheumatoid Arthritis (JRA) adalah peradangan kronis autoimun pada sendi yang onsetnya terjadi sebelum usia 16 tahun dan menetap lebih dari 6 minggu, setelah menyingkirkan penyebab lain.(1)
2.2 Epidemiologi (Juvenile Rheumatoid Arthritis Epidemiology)
Juvenile Rheumatoid Arthritis (JRA) pada anak bukan penyakit yang jarang, namun frekuensi sebenarnya tidak diketahui. Penyakit ini terdapat pada semua ras dan geografik, namun insidennya di seluruh dunia berbeda-beda. Insiden JRA bervariasi antara 2 sampai 20 per 100.000 anak. JRA biasanya bermula sebelum usia 16 tahun. Namun onset penyakit juga dapat terjadi lebih awal, dengan frekuensi tertinggi antara usia 1-3 tahun. Perempuan lebih sering terkena dari pada laki-laki.(2),(3)
Sekitar 300.000 anak di Amerika Serikat diperkirakan menderita artritis dengan berbagai tipe. Insiden JRA diperkirakan 4-14 kasus per 100.000 anak per tahun. Di seluruh dunia, JRA terjadi lebih sering pada populasi tertentu seperti Inggris, Columbia dan Norwegia. Sebuah studi dari Jerman menemukan tingkat prevalensi 20 kasus per 100.000 penduduk, dengan insiden 3,5 kasus per 100.000 penduduk. Di Norwegia tingkat prevalensi sekitar 148 kasus per 100.000 penduduk dengan insiden 22 kasus per 100.000 penduduk. Insiden JRA di Jepang dilaporkan sangat rendah.(1)
Angka kematian JRA sulit untuk dihitung tetapi diperkirakan kurang dari 1% di Eropa dan kurang dari 0,5% di Amerika Utara. Sebagian besar kematian JRA di Eropa terkait dengan amiloidosis, dan di Amerika Serikat berhubungan dengan infeksi. Persentase berbagai tipe JRA adalah sebagai berikut:(1)
a. Pausiartikular : 30%
b. Poliartikular (faktor reumatoid negatif) : 20%
c. Poliartikular (faktor reumatoid positif) : 5%
d. Onset sistemik : 5%
e. Psoriatik : 5%
f. Terkait enthesitis : 25%
g. undifferentiated : 10%
Juvenile Rheumatoid Arthritis (JRA) tipe pausiartikular dan poliartikular lebih sering terjadi pada anak perempuan dibandingkan laki-laki dengan rasio masing-masing 3 : 1 dan 2,8 : 1. Sedangkan tipe sistemik terjadi dengan frekuensi yang sama antara anak laki-laki dan perempuan.(1)
Juvenile Rheumatoid Arthritis (JRA) dengan tipe poliartikular faktor rematoid negatif memiliki puncak onset bifasik. Puncak pertama terjadi pada usia muda (1-4 tahun), mirip dengan JRA pausiartikular, dan puncak kedua terjadi pada usia 6-12 tahun. Poliartikular faktor rematoid positif lebih sering terjadi pada remaja. Juvenile Rheumatoid Arthritis (JRA) tipe sistemik tidak memiliki puncak onset usia.(1)
Penelitian deskriptif cross sectional dilakukan untuk memperoleh profil pasien JRA berdasarkan kriteria dan klasifikasi ILAR di RSCM. Selama kurun waktu 6 tahun sejak 1 Januari 2001 hingga 31 Desember 2006 di RSCM didapatkan 203 pasien dengan keluhan utama artritis. Peneliti menemukan 68 pasien merupakan penderita JRA (34,3%). Tipe oligoartikular merupakan jenis terbanyak yang ditemukan (40,8%).(5)
2.3 Etiologi (Juvenile Rheumatoid Arthritis Causes)
Etiologi JRA belum banyak diketahui. JRA diduga terjadi karena respon yang abnormal terhadap infeksi atau faktor lain yang ada di lingkungan. Peran imunogenetik diduga memiliki pengaruh yang sangat kuat.(4)
Juvenile Rheumatoid Arthritis (JRA) merupakan penyakit autoimun dimana sistem kekebalan tubuh secara keliru menyerang jaringan yang seharusnya dilindungi. Namun, belum pernah ditemukan autoantibodi spesifik untuk JRA. Penyebab yang mungkin adalah respon imun pejamu yang secara genetik rentan terhadap suatu antigen (yang belum diketahui).
Secara luas dipercaya bahwa pemicu respon imun awal adalah suatu agen infeksius. Antigen Presenting Cell (APC) menelan protein asing, mengolahnya, dan kemudian menyajikan peptida antigenik melalui reseptor MHC klas II ke sel T-helper CD4+ yang mengenali peptida antigenik melalui reseptor antigen sel T-klonotipik (TCR). Sel T-helper yang sudah diaktifkan mengeluarkan berbagai sitokin dan merekrut sel T lain dan sel B yang dipacu untuk berdiferensiasi menjadi sel plasma penghasil antibodi.
Pada dewasa, antigen MHC klas II HLA-DR4 dan HLA-DR1 dikaitkan dengan peningkatan kerentanan terhadap JRA. Sedangkan pada anak, peningkatan kerentanan terhadap JRA dikaitkan dengan HLA-DR5 dan HLA-DR8. Protein MHC klas II ini mungkin sama-sama memiliki sekuen spesifik asam amino yang berkaitan dengan cara menyajikan antigen tertentu yang kemudian menyebabkan peningkatan kerentanan terjadinya radang sendi.(6)
Secara luas dipercaya bahwa pemicu respon imun awal adalah suatu agen infeksius. Antigen Presenting Cell (APC) menelan protein asing, mengolahnya, dan kemudian menyajikan peptida antigenik melalui reseptor MHC klas II ke sel T-helper CD4+ yang mengenali peptida antigenik melalui reseptor antigen sel T-klonotipik (TCR). Sel T-helper yang sudah diaktifkan mengeluarkan berbagai sitokin dan merekrut sel T lain dan sel B yang dipacu untuk berdiferensiasi menjadi sel plasma penghasil antibodi.
Pada dewasa, antigen MHC klas II HLA-DR4 dan HLA-DR1 dikaitkan dengan peningkatan kerentanan terhadap JRA. Sedangkan pada anak, peningkatan kerentanan terhadap JRA dikaitkan dengan HLA-DR5 dan HLA-DR8. Protein MHC klas II ini mungkin sama-sama memiliki sekuen spesifik asam amino yang berkaitan dengan cara menyajikan antigen tertentu yang kemudian menyebabkan peningkatan kerentanan terjadinya radang sendi.(6)
Belum pernah berhasil diisolasi suatu agen infeksius tertentu yang secara spesifik menyebabkan artritis walaupun sudah dilakukan riset intensif bertahun-tahun. Mikroorganisme yang mungkin berperan sebagai agen infeksius antara lain virus limfotropik sel T tipe 1, virus rubella, sitomegalovirus, herpes viridiae, mikoplasma, dan virus Epstein-Barr (EBV). EBV adalah suatu aktivator poliklonal sel B yang menghasilkan banyak immunoglobulin, termasuk faktor reumatoid. Sebagian orang dewasa penderita artritis reumatoid terbukti memperlihatkan peningkatan jumlah sel B yang terinfeksi oleh EBV dalam sirkulasi serta penurunan respon sel T sitotoksik terhadap virus tersebut.(6)
Terdapat data yang menunjang suatu respon autoimun sebagai kausa primer artritis reumatoid tetapi data tersebut belum kuat. Kolagen dan IgG adalah protein utama yang paling sering dianggap sebagai auto-antigen. Reaksi terhadap kolagen dapat menyebabkan artritis pada hewan pengerat dan mamalia yang lebih tinggi tetapi antibodi terhadap kolagen yang terdapat di tulang rawan sendi tampaknya tidak menyebabkan artritis reumatoid pada manusia. Ketika terjadi kerusakan tulang rawan pada artritis, terbentuk autoantibodi terhadap bagian kolagen yang mengalami degradasi. Autoantibodi ini bersama dengan faktor reumatoid mengendap di tulang rawan dan berfungsi sebagai kemoatraktan dan menyebabkan proses kerusakan secara terus-menerus. Sel T CD4+ aktif berkumpul di dalam ruang sendi. Membran sinovium juga terkena. Makrofag dan fibroblas menghasilkan interleukin-1 (IL-1) dan tumor nekrosis factor α (TNF-α) yang menumpuk di membran sinovium. Sitokin-sitokin ini memiliki efek luas terhadap banyak sel serta menyebabkan pengaktifan dan proliferasi sel T lebih lanjut, peningkatan aktivitas prostaglandin dan protease penghancur matriks, serta resorpsi tulang.(6)
Netrofil adalah sel utama dalam cairan sendi walaupun limfosit dan makrofag merupakan sel predominan di membran sinovium. Kemoatraktan untuk netrofil adalah C5a yang dihasilkan dari pengaktifan komplemen, leukotrien B4, dan platelet activating factor. Netrofil dalam cairan sendi dengan cepat memakan debris sel dan komplek imun. Pengaktifan netrofil menyebabkan terjadinya degranulasi, pengeluaran protease, dan pembentukan rangsangan kemotaktik lebih lanjut. Di cairan sendi, pengaktifan sistem komplemen, pengeluaran enzim lisosom oleh netrofil, pembentukan oksidan reaktif, pembentukan kinin vasoaktif oleh kalikrein, serta pengaktifan fibrinolisis dan jenjang pembekuan menyebabkan terjadinya peradangan yang intensif. Rasa nyeri, peningkatan suhu, kemerahan, dan efusi mencerminkan peradangan sendi akut.(6)
2.4 Klasifikasi (Juvenile Rheumatoid Arthritis Classification)
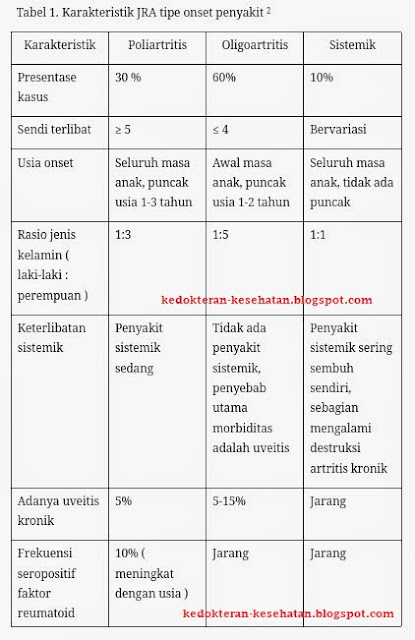
Pada tahun 1970, dua kriteria digunakan untuk mengklasifikasikan JRA pada anak yaitu klasifikasi oleh American Collage of Rheumatology (ACR), dan European League Against Rheumatism (EULAR). Pada tahun 1993, klasifikasi ketiga muncul dari International League of Association for Rheumatology (ILAR). Karakteristik klinis JRA yang sering digunakan adalah oligoartritis, poliartritis dan onset sistemik.(2)
 |
| Tabel 1. Karakteristik JRA tipe onset penyakit (2) klik untuk memperbesar gambar |
2.5 Patofisiologi (Juvenile Rheumatoid Arthritis Pathophysiology)
Artritis reumatoid ditandai dengan peradangan sinovial kronis yang nonsupuratif. Jaringan sinovial yang terkena menjadi edema, hiperemis, serta diinfiltrasi oleh limfosit dan sel plasma. Bertambahnya cairan sendi menimbulkan efusi. Penonjolan dari membran sinovial yang menebal membentuk vili yang menonjol ke dalam ruang sendi; reumatoid sinovial yang hiperplastik dapat menyebar dan melekat pada kartilago artikuler sehingga terbentuk pannus. Pada sinovitis kronis dan proliferasi sinovial yang berkelanjutan, kartilago artikuler dan struktur sendi lainnya dapat mengalami erosi dan rusak secara progresif. Terdapat variasi waktu yang dibutuhkan untuk terjadinya proses kerusakan sendi yang permanen pada sinovitis. Pada anak, proses kerusakan kartilago artikuler terjadi lebih lambat dibandingkan pada dewasa, sehingga anak yang menderita JRA tidak pernah mendapat cedera sendi permanen walaupun sinovitisnya lama. Penghancuran sendi terjadi lebih sering pada anak dengan faktor reumatoid positif atau penyakit tipe sistemik. Bila penghancuran sendi telah dimulai, dapat terjadi erosi tulang subkhondral, penyempitan ruang sendi, penghancuran tulang, deformitas dan subluksasi atau ankilosis persendian. Mungkin dijumpai tenosinovitis dan miositis. Osteoporosis, periostitis, pertumbuhan epifisis yang dipercepat, dan penutupan epifisis yang prematur dapat terjadi di dekat sendi yang terkena.(6)
Nodul reumatoid lebih jarang terjadi pada anak dibandingkan orang dewasa, terutama pada faktor reumatoid positif, dan memperlihatkan bahan fibrinoid yang dikelilingi oleh sel radang kronis. Pada pleura, perikardium dan peritoneum dapat terjadi serositis fibrinosis non spesifik. Nodul reumatoid secara histologis tampak seperti vaskulitis ringan dengan sedikit sel radang yang mengelilingi pembuluh darah kecil.(6)
Terdapat 4 jenis patogenesis terjadinya JRA, yaitu :(7)
1. Berhubungan dengan molekul HLA dan non-HLA
Gen HLA merupakan faktor genetik penting pada JRA karena fungsi utama dari gen ini sebagai APC ke sel T. Hubungan antara HLA dengan JRA berbeda-beda tergantung subtipe JRA. Secara spesifik oligoartritis dihubungkan dengan gen HLA-A2, HLA-DRB1*11, dan HLA-DRB1*08. Faktor reumatoid positif pada poliartritis berhubungan dengan gen HLA–DR4 pada anak, dan begitu juga pada dewasa. Selain itu, adanya gen HLA-B27 meningkatkan risiko entesitis terkait artritis.(7)
Protein Tyrosine Phosphatase Nonreceptor 22 (PTPN22) mengkode suatu fosfatase limfoid spesifik (lyp), suatu varian dalam pengkodean region di gen ini. Gen ini dihubungkan dengan sejumlah penyakit autoimun yang juga telah teridentifikasi sebagai suatu lokus untuk JRA. Efek dari PTPN22 ini bervariasi antara masing-masing subtipe JRA tetapi secara umum lebih terkait daripada gen HLA. Beberapa gen lainnya yaitu faktor makrofag inhibitor, IL-6, IL-10 dan TNF α juga berhubungan dengan JRA.(7)
2. Mediator inflamasi pada kerusakan sendi
Membran sinoval pada pasien JRA mengandung sel T, sel T yang teraktivasi sel plasma, dan makrofag yang teraktivasi, yang didatangkan melalui suatu proses neovaskularisasi. Antigen spesifik sel T berperan dalam patogenesis subtipe artritis pada JRA. Sel T predominan adalah sel Th1. Sel ini akan mengaktivasi sel B, monosit, makrofag dan fibroblas sinovial untuk memproduksi immunoglobulin (Ig) dan mediator inflamasi. Sel B yang teraktivasi akan memproduksi immunoglobulin termasuk faktor reumatoid dan antinuclear antibody (ANA). (7)
Patogenesis yang tepat tentang faktor reumatoid belum diketahui sepenuhnya, diduga melibatkan aktivasi komplemen melalui pembentukan komplek imun. Antinuclear antibody (ANA) dihubungkan dengan onset dini terjadinya oligoartritis tetapi antibodi ini tidak spesifik untuk JRA. Makrofag yang teraktivasi, limfosit, dan fibroblas memproduksi vascular endothelial growth factor (VEGF) dan osteopontin yang menstimulasi terjadinya angiogenesis. Pada pasien JRA, VEGF banyak ditemukan di jaringan sinovial. Osteopontin meningkat di cairan sinovial dan berhubungan dengan neovaskularisasi.(7)
Tumor necrosis factor (TNF) dan IL-1 diproduksi oleh monosit teraktivasi, makrofag dan fibroblas sinovial. Mediator inflamasi ini sepertinya memiliki peran penting dalam terjadinya JRA. Sitokin ini ditemukan meningkat pada cairan sendi penderita JRA dan telah diketahui menstimulasi sel mesenkim seperti fibroblas sinovial, osteoklast dan khondrosit untuk melepas matrix metaloproteinase (MTP) yang mengakibatkan kerusakan jaringan. Pada kelinci percobaan, injeksi IL-1 pada sendi lutut mengakibatkan terjadinya degradasi pada kartilago.(7)
Interleukin-6 (IL-6) adalah sitokin multifungsi yang memiliki aktivitas biologik yang luas dalam regulasi respon imun, reaksi fase akut, hematopoesis dan metabolisme tulang. Jumlah IL-6 yang beredar di sirkulasi meningkat pada pasien JRA. Hal ini dihubungkan dengan hasil laboratorium dan manifestasi klinis dari derajat aktivitas penyakit. Interleukin-6 (IL-6) menstimulasi hepatosit dan menginduksi produksi protein fase akut seperti C-reactive Protein (CRP). Jadi, peningkatan kadar IL-6 dalam serum berkorelasi dengan peningkatan CRP dalam fase aktif penyakit.(7)
Interleukin-17 (IL-17) diproduksi oleh sel Th17 dan menginduksi reaksi jaringan yang berlebihan karena memiliki reseptor yang tersebar luas di seluruh tubuh. Bukti terbaru menunjukkan IL-17 mempunyai peran penting dalam reaksi inflamasi autoimun. Interleukin-17 (IL-17) akan meningkatkan sitokin proinflamasi di jaringan sendi, menstimulasi produksi TNF dan IL-1, serta akan saling bersinergi untuk meningkatkan produksi IL-6, IL-8 dan IL-17 sehingga menyebabkan kerusakan sendi akibat proses inflamasi. Interleukin-17 (IL-17) meningkat pada pasien JRA dengan penyakit yang aktif dibandingkan dengan pasien yang mengalami remisi.(7)
3. Profil inflamasi khas pada penyakit tipe sistemik
Patogenesis dari JRA tipe sistemik berbeda-beda pada jenis JRA dalam berbagai bagian seperti kurangnya keterkaitan antara tipe HLA serta tidak adanya autoantibodi dan sel T reaktif. Penderita dengan penyakit tidak menunjukkan tanda-tanda dari limfosit mediated antigen yang merupakan respon imun spesifik. Tanda-tanda klinis dari JRA tipe sistemik juga dihubungkan dengan granulositosis, trombositosis, dan peningkatan regulasi reaktan fase akut yang menandakan aktivasi tidak terkontrol dari sistem imun didapat. Selama manifestasi awal dari perjalanan penyakit ini, muncul infiltrasi perivaskular dari netrofil dan monosit yang memproduksi sitokin proinflamasi yang berperan dalam proses patogenesis penyakit.(7)
Data terbaru menunjukkan IL-1 memiliki peran utama dalam gejala klinis JRA tipe sistemik. Pengobatan dengan reseptor antagonis IL-1 telah menunjukkan perbaikan gejala klinis dan laboratorium pada pasien yang resisten terhadap pengobatan anti-TNF. Monosit yang teraktivasi pada pasien dengan gejala sistemik memiliki jumlah IL-1 yang lebih tinggi, dimana sekresi dari TNF dan IL-6 tidak terlalu meningkat. Anggota lain dari IL-1 yaitu IL-18 ditemukan meningkat tajam pada pasien dengan onset usia yang lebih besar dibandingkan dengan pasien JRA lainnya. Interleukin-18 (IL-18) ditemukan lebih meningkat pada serum anak dengan tipe sistemik dibandingkan dengan tipe poliartikular dan pausiartikular. Konsentrasi IL-18 juga meningkat pada pasien serositis dan hepatosplenomegali.(7)
Konsentrasi IL-6 ditemukan meningkat pada pasien dengan tipe sistemik dan berhubungan dengan keterlibatan sendi. IL-6 juga meningkat pada cairan sinovial pasien dengan tipe sistemik dibandingkan dengan pasien JRA tipe lainnya. Produksi berlebihan IL-6 berhubungan dengan manifestasi ekstra artikular seperti anemia mikrositik dan gangguan pertumbuhan. Pengobatan dengan monoklonal antibodi yang langsung menyerang reseptor IL-6 menunjukan perbaikan klinis pada reaktan fase akut pasien dengan tipe sistemik. Aktivasi dan proliferasi yang tidak terkontrol pada limfosit T dan makrofag yang menyebabkan terjadinya pelepasan dari sitokin inflamasi seperti TNF α, IL-1, dan IL-6 mengakibatkan munculnya manifestasi klinis dan patologi pada macrofage activation syndome (MAS).(7)
4. Mediator anti inflamasi pada JRA
Dua sitokin anti-inflamasi yang paling dikenal pada JRA adalah IL-10 dan IL-4. Interleukin-10 (IL-10) menunjukkan degradasi kartilago oleh antigen stimulated mononuclear cell pada pasien dewasa dengan artritis. Polimorfonuklear (PMN) dengan produksi IL-10 yang rendah berhubungan dengan artritis tipe berat. IL-4 menghambat aktivasi sel Th1 dan penurunan produksi dari TNF α, IL 1 dan menghambat kehancuran kartilago. Interleukin-4 (IL-4) dan IL-10 menghambat produksi dari sitokin inflamasi seperti IL-6 dan IL-8. Interleukin-4 (IL-4) dan IL-10 yang tinggi pada sendi bermanifestasi sebagai pausiartikular yang ringan dan non-erosif. Foxp3, CD4, CD25, dan sel T regulasi penting untuk pengontrolan inflamasi. Defek pada X-linked pada foxp3 merupakan penyebab dari kondisi multipel autoimun disebut juga imunodisregulasi, poliendokrinopati, dan enteropati (IPEX syndrome). Kerusakan pada sel T regulasi juga merupakan penyebab adanya kegagalan toleransi pada penyakit autoimun, meskipun belum ada bukti yang menunjukkan adanya defek pada sel T regulasi pada JRA. Penurunan jumlah sel T regulasi menyebabkan oligoartritis yang lebih berat. Pada pasien dengan JRA ditemukan peningkatan jumlah T regulasi yang lebih tinggi di sendi dibandingkan darah tepi, yang mengindikasikan terjadinya suatu proses inflamasi.(7)
sumber : lihat daftar pustaka

Post a Comment for "Juvenile Rheumatoid Arthritis Rematik Pada Anak (Referat Bagian I)"
Klik tulisan subscribe berwarna merah ini: SUBSCRIBE
terlebih dahulu sebelum membuat komentar.